Anapilaksis
| Anapilaksis | |
|---|---|
 | |
| Ang pamamaga sa ilalim ng balat ng mukha kung kaya't ang batang lalaking ito ay hindi mabuksan ang kaniyang mga mata. Ang reaksiyong ito ay sanhi ng isang pagkakalantad sa mga sanhi ng alerhiya. | |
| Espesyalidad | Emergency medicine, immunology |
Ang anapilaksis o anapilaksiya, na nakikilala sa Ingles bilang anaphylaxis, ay isang seryosong reaksiyong nagdudulot ng alerhiya na biglang nagsisimula at maaaring magdulot ng kamatayan.[1] Ang anapilaksis ay karaniwang mayroong bilang ng mga sintomas na kinabibilangan ng isang makating pantal, pamamaga ng lalamunan, at mababang presyon ng dugo. Ang karaniwang mga sanhi ay kinabibilangan ng mga kagat ng kulisap, mga pagkain, at mga gamot.
Ang anapilaksis ay sanhi ng paglabas ng mga protina mula sa ilang uri ng mga puting selula ng dugo. Ang mga protinang ito ay mga bagay na maaaring mag-umpisa ng isang reaksiyong nagdurulot ng alerhiya o maaaring mas palubhain ang reaksiyon. Ang kanilang paglabas ay maaaring naging sanhi ng isang reaksiyon sa sistema ng katawan na panlaban sa sakit o sa pamamagitan ng isa pang sanhi na walang kaugnayan sa sistema ng katawan na panlaban sa sakit. Ang anapilaksi ay sinusuri batay sa mga palatandaan at mga sintomas ng isang tao. Ang pangunahing paggamot ay ang pag-iniksiyon ng epinephrine, na kung minsan ay isinasama sa ibang mga gamot.
Sa buong mundo, humigit-kumulang 0.05-2% ng mga tao ay nagkaroon ng anapilaksis sa ilang pagkakataon ng kanilang buhay. Ang mga bilang ay lumilitaw na tumataas. Ang kataga ay nagmula sa mga salitang Griyegong ἀνά ana, laban, at φύλαξις phylaxis (pilaksis), proteksiyon.
Mga palatandaan at mga sintomas
[baguhin | baguhin ang wikitext]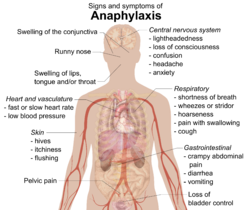
Ang anapilaksis ay karaniwang lumilikha ng iba't-ibang mga sintomas na mahigit sa ilang mga minuto o oras.[2][3] Ang mga sintomas ay karaniwang lumalabas sa loob ng 5 hanggang 30 mga minuto kung ang sanhi ay isang bagay na direktang pumasok sa katawan sa loob ng daluyan ng dugo (paglalagay ng gamot sa ugat). Ang karaniwan ay 2 oras kung ang sanhi ay ang kinain ng isang tao.[4] Ang pinaka karaniwang apektadong mga lugar ay kinabibilangan ng: balat (80-90%), mga baga at mga daanan para sa paghinga (70%), tiyan at mga bituka (30-45%), puso at mga dinadaluyan ng dugo (10-45%), at sistema ng pagkontrol ng mga aktibidad ng katawan (10-15%).[3] Dalawa o mahigit pa sa mga sistemang ito ay karaniwang nasasangkot.[5]
Balat
[baguhin | baguhin ang wikitext]
Ang mga sintomas ay karaniwang kinabibilangan ng mga umbok na pantal sa balat (mga tagulabay), pangangati, mapulang mukha o balat (pamumula), o namamagang mga labi.[6] Ang mga pamamaga sa ilalim ng balat (angioedema) na iyon ay maaaring maramdaman na ang balat ay napapaso sa halip na nangangati.[4] Ang dila o lalamunan ay maaaring mamaga hanggang sa 20% ng mga kaso.[7] Ang ibang mga tampok ay maaaring kabilangan ng tumutulong sipon at pamamaga ng balambang mauhog (membranong mukosa) sa ibabaw ng mata at talukap ng mata (takip ng mata).[8] Ang balat ay maaari ring magkaroon ng isang bughaw na kulay (pagkulay ube ng balat) sanhi ng kakulangan ng oksiheno.[8]
Ukol sa paghinga
[baguhin | baguhin ang wikitext]Ang mga sintomas at mga palatandaan ukol sa paghinga ay kinabibilangan ng kapos na paghinga, mababang tono at kahirapan sa paghinga (sumisipol), o mataas na tono at kahirapan sa paghinga (estridor o nakakangilong tunog).[6] Ang paghinga na may mababang tono ay karaniwang sanhi ng paghilab ng mga kalamnan sa mababang bahagi ng daanan ng hangin (mga kalamnan sa baga).[9] Ang mataas na tono ng paghinga ay sanhi ng pagmamaga sa itaas na bahagi ng daanan ng hangin, na pinapakipot ang mga daanan ng paghinga.[8] Ang pamamaos, pananakit sa paglunok, o ubo ay maaari ring mangyari.[4]
Ukol sa puso
[baguhin | baguhin ang wikitext]Ang daluyan ng dugo sa puso ay maaaring biglaang lumiit (biglaang pagkipot ng malaking ugat sa puso) dahil sa paglabas ng histamina mula sa ilang mga selula sa puso.[9] Inaantala nito ang daloy ng dugo papunta sa puso, na maaaring maging sanhi ng pagkamatay ng mga selula sa puso (atake sa puso), o ang puso ay maaaring tumibok na masyadong mabagal o masyadong mabilis o masyadong madalian (hindi regular na pagtibok ng puso), o maaaring sabay-sabay na tumigil ang pagtibok ng puso (atake sa puso).[3][5] Ang mga tao na mayroong sakit sa puso ay mas mataas ang panganib na maapektuhan ang puso dahil sa anapilaksis.[9] Habang ang isang mabilis na pagtibok ng puso na sanhi ng mababang presyon ng dugo ay mas karaniwan,[8] 10% ng mga taong dumaranas ng anapilaksis ay maaaring mayroong isang mabagal na pagtibok ng puso (bradycardia o bradikardiya) na may kasamang mababang presyon ng dugo. (Ang kumbinasyon ng isang mabagal na pagtibok ng puso at mababang presyon ng dugo ay kilala bilang repleksiyang Bezold–Jarisch o Bezold-Jarisch reflex).[10] Ang tao ay maaaring makaramdam ng pagkahilo o maaaring mawalan ng malay dahil sa isang pagbaba ng presyon ng dugo. Ang mababang presyon ng dugo na ito ay maaaring sanhi ng paglapad ng mga daluyan ng dugo (mahinang pamamahagi ng daloy ng dugo) o sa pamamagitan ng isang pagkabigo ng nagdadala ng dugo sa puso (mahinang puso dahil sa atake).[9] Sa bihirang mga kaso, ang lubhang mababang presyon ng dugo ay ang maaaring tanging palatandaan ng anapilaksis.[7]
Iba pa
[baguhin | baguhin ang wikitext]Ang mga sintomas mula sa tiyan at mga bituka ay kinabibilangan ng kalambre (cramp sa Ingles, pulikat o bitig) na pinananakit ng tiyan, pagtatae, at pagsusuka.[6] Ang isang tao ay maaaring magkaroon ng nalilitong pag-iisip, maaaring mawalan ng kontrol sa kanilang pantog, at maaaring magkaroon ng pananakit sa balakang na parang mayroong pulikat sa matris.[6][8] Ang paglapad ng mga daluyan ng dugo sa paligid ng utak ay maaaring magdulot ng mga sakit ng ulo.[4] Ang isang tao ay maaari ring makaramdam ng pagkabalisa o pagpapalagay na sila ay mamamatay na.[5]
Mga sanhi
[baguhin | baguhin ang wikitext]Maaaring maging sanhi ng anapilaksis ang mga pagtugon ng katawan sa halos anumang bagay na nagmumula sa labas ng katawan.[11] Ang mga pangkaraniwang nagdurulot nito ay kinabibilangan ng kamandag mula sa mga kagat ng insekto o mga kagat ng bubuyog, mga pagkain, at gamot.[10][12] Ang mga pagkain ang pinaka karaniwang nagdudulot nito sa mga bata. Ang mga gamot at mga kagat ng kulisap at mga kagat ng bubuyog ay mas pangkaraniwang nagdurulot ng anapilaksis sa mas matandang nasa wasto nang gulang.[5] Ang mas kaunting mga karaniwang sanhi ay kinabibilangan ng pisikal na salik, mga biyolohikong bagay (tulad ng tamod), latex, mga pagbabago sa hormon, mga isinasama sa pagkain (tulad ng betsin at pangkulay sa pagkain), at mga gamot na ipinapahid sa ibabaw ng balat.[8] Ang ehersisyo o temperatura (mainit man o malamig) ay maaari ring magdulot ng anapilaksis sa pamamagitan ng pagdurulot sa tisyu ng mga selula (kilala bilang mga mast cell sa Ingles) na maglabas ng mga kemikal na nagsisimula ng reaksiyong nagdurulot ng alerhiya.[5][13] Ang anapilaksis na sanhi ng ehersisyo ay kadalasan ring iniuugnay sa pagsubo ng ilang mga pagkain.[4] Kung ang anapilaksis ay mangyayari habang ang isang tao ay tumatanggap ng anestisya, ang pinaka karaniwang sanhi ay ang ilang mga gamot na ibinibigay upang lumikha ng pagkaparalisa (mga neuromuslular na ahenteng panghadlang), mga antibiyotiko, at latex.[14] Sa 32-50% ng mga kaso, ang sanhi ay hindi alam (nagmumula sa hindi malamang sanhi na anapilaksis).[15]
Pagkain
[baguhin | baguhin ang wikitext]Maraming mga pagkain ang maaaring nagdudulot ng anapilaksis, kahit na ang pagkain na kinain sa unang pagkakataon.[10] Sa mga Kanluraning kultura, ang pinaka karaniwang mga sanhi ay ang pagkain o pagkadiit sa mga mani, trigo, mga pagkaing-dagat na may kabibe, isda, gatas, at mga itlog.[3][5] Sa Gitnang Silangan, ang sesame ay isang karaniwang pagkaing nagdurulot ng alerhiya. Sa Asya, ang kanin at mga tsikpi (mga chickpea) ay madalas na nagdurulot ng anapilaksis.[5] Ang malulubhang mga kaso ay karaniwang sinasanhi ng pagkonsumo ng pagkain,[10] ngunit ang ilang mga tao ay mayroong malubhang reaksiyon kapag ang pagkaing nagdurulot ng alerhiya ay nadidiit sa ilang mga bahagi ng katawan. Maaaring mapagkalakhan ng mga ang kanilang mga alerhiya. Sa pagsapit ng edad 16, ang 80% ng mga bata na mayroong anapilaksis dahil sa gatas o mga itlog at ang 20% na nagkaroon ng nakabukod na kaso ng anaphilaksis dahil sa mga mani, ay nakakakain na sa pagdaka ng mga pagkain na ito na hindi nagkakaroon ng anumang nakakapinsalang epekto o suliranin.[11]
Gamot
[baguhin | baguhin ang wikitext]Ang anumang gamot ay maaaring magdulot ng anapilaksis. Ang pinaka karaniwan ay ang mga antibiyotikong β-lactam (tulad ng penisilina) kasunod ang aspirin at mga NSAID.[3][16] Kung ang isang tao ay may alerhiya sa isang NSAID, karaniwan silang maaaring gumamit ng iba na hindi nagdurulot ng anapilaksis.[16] Ang ibang mga sanhi ng anapilaksis ay kinabibilangan ng kemoterapiya, mga bakuna, protamina (nakikita sa esperma), at mga gamot na gawa sa mga halamang damo.[5][16] Ang ilang mga gamot, na kinabibilangan ng vancomycin, morpina, at mga gamot na ginagamit upang mapabuti ang mga imahe ng x-ray (mga ahente ng radiocontrast, nagpapakita ng pagkakaiba sa sinag na pangradyo), ay nagdurulot ng anapilaksis sa pamamagitan ng pagsira sa ilang mga selula sa mga tisyu, na nagdurulot sa mga ito na maglabas ng histamina (paglalabas ng mga butil ng mast cell).[10]
Ang dalas ng isang reaksiyon sa isang gamot ay bahagyang batay sa gaano kadalas ibinibigay ito sa mga tao at bahagya sa paraang gumagana ang gamot sa katawan.[17] Ang anapilaksis na dahil sa mga penisilina o mga cephalosporin ay nangyayari lamang pagkatapos nitong sumama sa mga protina sa loob ng katawan, at ang ilan ay madaling sumasama kaysa sa iba.[4] Ang anapilaksis sa mga penisilina ay minsang nangyayari sa bawat 2,000 hanggang sa 10,000 ng mga taong ginamot. Nagkakaroon ng pagkamatay ng mas kaunti sa isa sa bawat 50,000 mga taong ginamot.[4] Ang anapilaksis dahil sa aspirin at mga NSAID ay nangyayari sa isa sa bawat 50,000 mga tao.[4] Kung ang isang tao ay mayroong reaksiyon sa mga penisilina, ang panganib nila sa isang reaksiyon sa mga cephalosporin (sepalosporina) ay mas mataas, ngunit ang panganib ay mas kaunti pa rin sa isa na mula sa 1000 mga tao.[4] Ang mga mas lumang gamot na ginamit para pabutihin ang mga imahe ng x-ray (mga ahente ng radiocontrast) ay nagdulot ng mga reaksiyon (pagtugon) mula sa 1% ng mga kaso. Ang mas bago, at mas mababang osmolar na mga ahente ng radiocontrast ay nagdurulot ng reaksiyon sa 0.04% ng mga kaso.[17]
Kamandag
[baguhin | baguhin ang wikitext]Ang kamandag mula sa nangangagat na mga insekto tulad ng mga bubuyog at mga putakti (Hymenoptera) o kissing bugs (Triatominae) ay maaaring magdulot ng anaphylaxis.[3][18] Kung ang isang tao ay nagkaroon ng isang reaksiyon sa kamandag sa nakaraan, at ito ay mas higit pa sa isang lokal na reaksiyon sa paligid ng bahaging kinagat, mayroon silang mas mataas na panganib ng anaphylaxis sa hinaharap.[19][20] Gayunman, kalahati ng mga taong namatay dahil sa anaphylaxis ay hindi nagkaroon ng malawakang (sistematikong) reaksiyon.[21]
Mga salik ng panganib
[baguhin | baguhin ang wikitext]Ang mga taong mayroong sakit sa ibabaw ng balat tulad ng hika, eksema, o allergic rhinitis (alerhiya sa loob ng ilong) ay mayroong mataas na panganib ng anaphylaxis mula sa pagkain, latex, at mga radiocontrast agent (kemikal upang luminaw ang imahe ng x-ray). Ang mga taong ito ay walang mas mataas na panganib mula sa ini-iniksiyon na mga gamot o mga kagat.[5][10] Ang isang pag-aaral sa mga bata na mayroong anaphylaxis ay nalaman na 60% ay nagkaroon ng nakaraang kasaysayan ng mga sakit sa ibabaw ng balat. Mahigit sa 90% ng mga bata na namatay mula sa anaphylaxis ay mayroong hika.[10] Ang mga taong mayroong mga karamdaman na sanhi ng lubhang maraming mast cells sa kanilang mga tisyu (mastositosis) o mas mayaman ay mas mataas ang panganib.[5][10] Mas matagal ang panahon buhat ng huling pagkalantad sa mga bagay na nagdulot ng anaphylaxis, mas mababa ang panganib sa isang bagong reaksiyon.[4]
Mga mekanismo
[baguhin | baguhin ang wikitext]Ang anaphylaxis ay isang malubhang reaksiyon na nagdudulot ng alerhiya na nagsisimula ng biglaan at naaapektuhan ang maraming mga bahagi ng katawan.[1][22] Ito ay dahil sa paglabas ng mga inflammatory mediators (tisyu na nagpoprotekta sa napinsalang bahagi) at mga cytokine mula sa mast cells at basophils (puting selula ng dugo na tumutugon sa mga reaksiyong nagdudulot ng alerhiya). Ang kanilang paglabas ay karaniwang dahil sa isang reaksiyon sa sistema ng katawan na panlaban sa sakit, ngunit maaaring dulot ng pagkasira sa mga selulang ito na hindi kaugnay sa isang reaksiyon sa sistema ng katawan na panlaban sa sakit.[22]
Ukol sa Imunolohiya
[baguhin | baguhin ang wikitext]Kapag ang anaphylaxis ay sanhi ng isang pagtugon ng sistema ng katawan na panlaban sa sakit, ang immunoglobulin E (IgE) ay sumasama sa bagay na galing sa labas ng katawan na nagsisismula ng reaksiyong nagdudulot ng alerhiya (ang antigen). Ang kombinasyon ng IgE na nakatali sa antigen ay inaaktiba ang FcεRI receptors sa mast cells at basophils (puting selula ng dugo na tumutugon sa mga reaksiyong nagdudulot ng alerhiya). Ang mast cells at basophils (puting selula ng dugo na tumutugon sa mga reaksiyong nagdudulot ng alerhiya) ay nagkakaroon ng reaksiyon sa pamamagitan ng paglabas ng mga inflammatory mediators (tisyu na nagpoprotekta sa napinsalang bahagi) tulad ng histamine. Ang mga mediator na ito ay pinatataas ang pagliit ng mga kalamnan ng bronchial smooth, nagdudulot ng paglapad ng mga daluyan ng dugo (paglaki ng daluyan ng dugo), pinatataas ang tagas ng likido mula sa mga daluyan ng dugo, at pinahihina ang mga aksiyon ng kalamnan ng puso.[4][22] Mayroon ding isang mekanismong ukol sa imunolohiya na hindi umaasa sa IgE, ngunit hindi alam kung ito ay nangyayari sa mga tao.[22]
Hindi ukol sa Imunolohiya
[baguhin | baguhin ang wikitext]Kapag ang anaphylaxis ay hindi sanhi ng pagtugon ng sistema ng katawan na panlaban sa sakit, ang reaksiyon ay sanhi ng isang bagay na direktang sinisira ang mast cells at basophils (puting selula ng dugo na tumutugon sa mga reaksiyong nagdudulot ng alerhiya), na nagdudulot sa kanila na maglabas ng histamine at ibang mga bagay na karaniwang iniuugnay sa isang reaksiyong nagdudulot ng alerhiya (paglabas ng mga butil mula sa mga selula). Ang mga bagay na maaaring makasira sa mga selulang ito ay kinabibilangan ng contrast medium (ukol sa paglinaw ng imahe) para sa mga x-ray, opioids, temperatura (mainit o malamig), at pagyanig (vibration).[13][22]
Dyagnosis
[baguhin | baguhin ang wikitext]Ang anaphylaxis ay sinusuri batay sa mga klinikal na mga impormasyon.[5] Kapag ang alinman sa isa sa mga sumusunod na tatlo ay mangyayari sa loob ng ilang minuto o oras ng pagkakalantad sa isang allergen (nagiging sanhi ng alerhiya), malamang na mayroong anaphylaxis ang isang tao:[5]
- Pagkakasangkot ng balat o ng tisyu sa may daanan ng hangin ukol sa paghinga at saka kahirapan sa paghinga o mababa ang presyon ng dugo
- Dalawa o higit pa sa mga sumusunod na mga sintomas:-
- a. Pagkakasangkot ng balat o ng mucosa
- b. Mga kahirapan ukol sa paghinga
- c. Mababang presyon ng dugo
- d. Mga sintomas ukol sa tiyan at mga bituka
- Mababang presyon ng dugo pakatapos malantad sa isang kilalang allergen (nagiging sanhi ng alerhiya)
Kung ang isang tao ay mayroong masamang reaksiyon sa isang kagat ng insekto o isang gamot, ang mga pagsusuri ng dugo para sa tryptase o histamine (lumalabas mula sa mga mast cells) ay maaaring kapaki-pakinabang sa pagsusuri ng anaphylaxis. Gayunman ang mga pagsusuring ito ay hindi lubhang kapaki-pakinabang kung ang sanhi ay pagkain o kung ang isang tao ay mayroong normal na presyon ng dugo,[5] at hindi nila maaaring sabihin ayon sa pagsusuri na ito ay isang anaphylaxis.[11]
Pag-uuri
[baguhin | baguhin ang wikitext]Mayroong tatlong pangunahing mga pag-uuri ng anaphylaxis. Ang anaphylactic shock ay nangyayari kapag ang mga daluyan ng dugo ay magiging mas malapad sa halos buong katawan (pagbaba ng presyon ng dugo), na nagdudulot ng mababang presyon ng dugo na hindi bababa sa 30% na mas mababa kaysa sa normal na presyon ng dugo ng isang tao o 30% na mababa sa karaniwang mga bilang.[7] Ang biphasic (binubuo ng dalawang yugto) na anaphylaxis ay sinusuri kapag ang mga sintomas ay bumalik sa loob ng 1–72 oras kahit na ang isang tao ay hindi nagkaroon ng bagong pagkakadikit sa allergen (nagiging sanhi ng alerhiya) na naging sanhi ng unang reaksiyon.[5] Sinasabi ng ilang mga pag-aaral na kasing dami ng 20% ng mga kaso ng anaphylaxis ay biphasic (binubuo ng dalawang yugto).[23] Ang mga sintomas ay karaniwang bumabalik sa loob ng 8 oras.[10] Ang pangalawang reaksiyon ay ginagamot sa parehong paraan katulad ng orihinal na anaphylaxis.[3] Ang pseudoanaphylaxis o anaphylactoid na mga reaksiyon ay mga mas lumang pangalan para sa anaphylaxis na hindi sanhi ng isang reaksiyong nagdudulot ng alerhiya, ngunit sanhi ng direktang pinsala sa mast cells (pagkawala ng mga butil ng mast cells).[10][24] Ang kasalukuyang pangalan na ginagamit ng World Allergy Organization (Pandaigdigang Organisasyon ng Allerhiya) ay “non-immune anaphylaxis o maaaring magkaroon ng anaphylaxis” [24] . Inirerekomenda ng ilang tao na huwag ng gamitin ang mas lumang mga katawagan.[10]
Pagsusuri ng alerhiya
[baguhin | baguhin ang wikitext]
Ang pagsusuri ng alerhiya ay maaaring makatulong upang malaman kung ano ang naging sanhi ng anaphylaxis ng isang tao. Ang mga pagsusuri ng alerhiya sa balat (tulad ng mga patch test o ang paglalagay ng allergen sa balat upang alamin kung mayroong alerhiya) ay magagamit para sa ilang mga pagkain at kamandag.[11] Ang mga pagsusuri ng dugo para sa tiyak na mga antibody ay maaaring maging kapaki-pakinabang upang mapatunayan ang mga alerhiya sa gatas, itlog, mani, mga mani na galing sa puno at isda.[11] Maaaring patunayan ng mga pagsusuri sa balat ang mga alerhiya sa penicillin, ngunit walang mga pagsusuri sa balat para sa ibang mga gamot.[11] Ang mga non-immune o posibilidad na magkaroon na uri ng anaphylaxis ay masusuri lamang sa pamamagitan ng pagsusuri sa kasaysayan ng isang tao o sa pamamagitan ng paglalantad sa isang tao sa isang allergen (nagiging sanhi ng alerhiya) na maaaring nagdulot ng reaksiyon noong nakalipas. Walang mga pagsusuri sa balat o dugo para sa non-immune o posibilidad na magkaroon ng anaphylaxis.[24]
Tradisyonal na dyagnosis
[baguhin | baguhin ang wikitext]Minsan mahirap makilala ang anaphylaxis mula sa hika, nahihimatay dahil sa kakulangan ng oxygen (syncopy o pansamantalang pagkawala ng malay), at mga pag-atake ng pagkatakot.[5] Ang mga taong may hika ay karaniwang hindi nagkakaroon ng pangangati o mga sintomas sa tiyan o bituka. Kapag ang isang tao ay hinimatay, ang balat ay maputla at walang pantal. Ang isang tao na mayroong pag-atake ng pagkatakot ay maaaring mayroong pamumula ng balat ngunit walang tagulabay.[5] Ang ibang mga kondisyon na mayroong parehong mga sintomas ay kinabibilangan ng pagkakalason sa pagkain mula sa sirang isda (scombroidosis o pagkakalason sa isda) at impeksiyon mula sa ilang mga parasitiko (anisakiasis).[10]
Pag-iwas
[baguhin | baguhin ang wikitext]Ang inirerekomendang paraan upang iwasan ang anaphylaxis ay iwasan ang anumang nagdulot ng reaksiyon noong nakalipas. Kapag ito ay hindi posible, mayroong mga paggamot upang patigilin ang katawan sa pagkakaroon ng reaksiyon sa isang kilalang allergen na nagiging sanhi ng alerhiya (desensitization o ang pagbawas ng pagiging sensitibo sa allergen). Ang paggamot sa sistema ng katawan na panlaban sa sakit (immunotherapy) ng may Hymenoptera na kamandag ay mabisa sa pagbawas ng pagiging sensitibo laban sa mga alerhiya ng 80-90% sa mga nasa tamang gulang na at 98% sa mga bata laban sa mga bubuyog, putakti, malaking bubuyog, yellowjackets, at hantik. Ang pagbibigay ng gamot sa bibig para sa sistema ng katawan na panlaban sa sakit ay maaaring mabisa sa pagbawas ng pagiging sensitibo ng mga tao laban sa mga alerhiya sa ilang mga pagkain kabilang ang gatas, mga itlog, uri ng mga mani at mani; gayunman ang mga paggamot na ito ay kadalasang mayroong mga masamang epekto. Ang desensitization o pagbawas ng pagiging sensitibo sa allergen (nagiging sanhi ng alerhiya) ay posible rin para sa maraming mga gamot, gayunman karamihan sa mga tao ay dapat talagang iwasan ang problemang gamot. Sa mga mayroong reaksiyon sa latex, mahalagang iwasan ang mga pagkaing mayroong mga sangkap na katulad ng nagdulot ng pagtugon ng sistema ng katawan na panlaban sa sakit (mga pagkain na nagkakaroon ng reaksiyon sa allergen na nagiging sanhi ng alerhiya), tulad ng mga abukado, saging, at patatas bukod sa iba.[5]
Pamamahala
[baguhin | baguhin ang wikitext]Ang anaphylaxis ay isang medikal na emerhensiya na maaaring mangailangan ng mga panligtas-buhay na mga pamamaraan tulad ng pamamahala sa daanan ng hangin, pagbibigay ng oxygen, malaking bilang ng intravenous fluids (IV), at mahigpit na pagsubaybay.[3] Ang epinephrine ang pinipiling gamot. Ang mga antihistamine at steroid ay kadalasang ginagamit bilang karagdagan sa epinephrine.[5] Kapag bumalik na sa normal ang isang tao, kailangan silang bantayan sa ospital para sa 2 hanggang 24 oras upang siguraduhing hindi na babalik ang mga sintomas, dahil maaaring bumalik ang mga ito kung ang isang tao ay mayroong biphasic (binubuo ng dalawang yugto) na anaphylaxis.[4][10][23][25]
Epinephrine
[baguhin | baguhin ang wikitext]
Ang epinephrine (adrenaline) ay ang pangunahing paggamot para sa anaphylaxis. Walang dahilan kung bakit hindi ito dapat gamitin (walang kumpletong pagbabawal upang gamitin).[3] Inirerekomenda na ang isang solusyon ng epinephrine ay iiniksiyon sa kalamnan ng gitnang harapan na bahagi ng hita sa lalong madaling panahon na mayroong pinaghihinalaang anaphylaxis.[5] Maaaring ulitin ang pag-iniksiyon kada 5 hanggang 15 minuto kung ang isang tao ay hindi tumutugon nang mabuti sa paggamot.[5] Ang pangalawang dosis ay kinakailangan sa 16 hanggang 35% ng mga kaso.[10] Bihirang kailanganin ang mahigit sa dalawang dosis.[5] Ang pag-iniksiyon sa kalamnan (pagbibigay ng gamot sa loob ng kalamnan) ay mas gugustuhin kaysa sa pag-iniksiyon sa ilalim ng balat (pabibigay ng gamot sa ilalim ng balat), kung saan maaaring masipsip nang lubhang matagal ang gamot.[26] Ang mga maliliit na problema mula sa epinephrine ay kinabibilangan ng panginginig, pagkabalisa, sakit ng ulo, at mabilis na pagtibok ng puso.[5]
Ang epinephrine ay maaaring hindi gumana sa mga taong umiinom ng B-blockers.[10] Sa ganitong sitwasyon, kung ang epinephrine ay hindi mabisa, maaaring ibigay ang glucagon sa ugat. Ang glucagon ay mayroong pamamaraan ng aksiyon na hindi kinasasangkutan ng β-receptors.[10]
Kung kinakailangan, ang epinephrine ay maaari ring iiniksiyon sa ugat (pag-iniskyon sa ugat) gamit ang malabnaw na solusyon. Ang paglalagay ng epinephrine sa ugat, gayunman, ay iniugnay sa hindi regular na pagtibok ng puso (dysrhythmia) at atake sa puso (pagtigil ng supply ng dugo sa puso).[27] Ang mga epinephrine autoinjector, na nagpapahintulot sa mga taong mayroong anaphylaxis na mag-iniskyon ng epinephrine sa sarili nilang kalamnan, ay karaniwang magagamit sa dalawang dosis, isa para sa mga nasa tamang gulang na o mga bata na may timbang na mas mabigat sa 25 kilo at isa para sa mga batang may timbang na 10 hanggang 25 kilo.[28]
Mga Karagdagan
[baguhin | baguhin ang wikitext]Ang mga antihistamine ay karaniwang ginagamit bilang karagdagan sa epinephrine. Ang mga ito ay nasabing mabisa batay sa panteoryang pangangatwiran, ngunit mayroong napakaliit na ebidensiya na ang mga antihistamine ay talagang mabisa sa paggamot ng anaphylaxis. Ang isang 2007 na pagsusuri ng Cochrane A ay hindi nakahanap ng mahusay na kalidad ng mga pag-aaral na maaaring magamit upang irekomenda ang mga ito.[29] Ang mga antihistamine ay hindi pinaniniwalaang mayroong epekto sa pagbuo ng likido o mga paghilab sa daanan ng hangin.[10] Ang mga corticosteroid ay walang magagawang kaibahan kung ang isang tao ay kasalukuyang mayroong insidente ng anaphylaxis. Ang mga ito ay maaaring gamitin sa pag-asang mapababa ang panganib ng biphasic (binubuo ng dalawang yugto) na anaphylaxis, ngunit ang kanilang bisa sa pag-iwas sa maaaring mangyaring anaphylaxis sa hinaharap ay hindi tiyak.[23] Ang salbutamol na ibinibigay sa pamamagitan ng kagamitan sa paghinga (nebulizer) ay maaaring mabisa kapag hindi napapaginhawa ng epinephrine ang mga sintomas ng bronchospasm (paghilab sa may baga).[10] Ang methylene blue ay ginagamit sa mga hindi tumutugon sa ibang mga pamamaraan dahil maaari nitong mapahinahon ang smooth muscle (tisyu sa kalamnan ng daanan ng hangin).[10]
Paghahanda
[baguhin | baguhin ang wikitext]Ang mga taong nasa panganib ng anaphylaxis ay pinapayuhan na magkaroon ng isang "plano para sa aksiyon sa alerhiya". Dapat ipaalam ng mga magulang sa mga paaralan ang mga alerhiya ng kanilang mga anak at kung ano ang gagawin kapag nagkaroon ng isang anaphylactic (anaphylaxis) na emerhensiya.[30] Ang plano para sa aksiyon ay karaniwang kinabibilangan ng paggamit ng mga auto-injector ng epinephrine, rekomendasyon upang magsuot ng isang pulseras na pang-alertong medikal, at pagpapayo kung paano iwasan ang mga nagdudulot ng alerhiya.[30] Ang paggamot upang gawing mas hindi masyadong sensitibo ang katawan sa bagay na nagdudulot ng reaksiyong nagbibigay daan sa alerhiya (paggamot upang maging hindi masyadong sensitibo sa allergen ang isang tao) ay magagamit para sa ilang mga nagdudulot ng alerhiya. Ang ganitong uri ng paggamot ay maaaring maiwasan ang mga insidente ng anaphylaxis sa hinaharap. Ang isang maraming taon na panahon ng desensitization sa balat o ang pagbawas ng pagiging sensitibo sa allergen (nagiging sanhi ng alerhiya) ay napag-alamang mabisa laban sa kagat ng mga insekto, habang ang desensitization o pagbawas ng pagiging sensitibo sa allergen (nagiging sanhi ng alerhiya) na ibinibigay sa bibig ay mabisa para sa maraming mga pagkain.[3]
Pananaw
[baguhin | baguhin ang wikitext]Mayroong mabuting tiyansa na gumaling kapag ang sanhi ay malalaman at ang isang tao ay mabilis na ginamot.[31] Kahit na hindi alam ang sanhi, kung mayroong gamot upang itigil ang reaksiyon, karaniwang gumagaling nang mabuti ang isang tao.[4] Kung mayroong mangyayaring pagkamatay, ito ay karaniwang sanhi ng alinman sa ukol sa paghinga (karaniwan ang pagsasara ng daanan ng hangin) o sanhi ng isang ukol sa puso (pagkabigla).[10][22] Ang anaphylaxis ay nagdudulot ng pagkamatay sa 0.7–20% ng mga kaso.[4][9] Ang ilang mga pagkamatay ay nangyayari sa loob ng ilang minuto.[5] Ang mga taong ay mayroong anaphylaxis na sanhi ng paghehersisyo ay karaniwang may mabuting mga kinalabasan, na may mas kaunti at mas hindi malubhang mga insidente habang sila ay tumatanda.[32]
Probabilidad
[baguhin | baguhin ang wikitext]Ang saklaw ng anaphylaxis ay 4–5 kada 100,000 tao kada taon,[10] na may panghabang-buhay na panganib na 0.5%–2%.[5] Lumilitaw na tumataas ang mga bilang. Ang bilang ng mga taong mayroong anaphylaxis noong 1980s ay humigit-kumulang na 20 kada 100,000 kada taon, habang noong 1990s ito ay 50 kada 100,000 kada taon.[3] Ang pagtaas ay lumilitaw na pangunahin para sa anaphylaxis na sanhi ng pagkain.[33] Ang panganib ay pinakamataas sa mga bata at mga babae.[3][10]
Sa kasalukuyan, ang anaphylaxis ay nagiging daan sa 500–1,000 mga namamatay kada taon (2.4 sa bawat milyon) sa Estados Unidos, 20 namamatay sa United Kingdom (0.33 sa bawat milyon), at 15 namamatay kada taon sa Australya (0.64 sa bawat milyon).[10] Ang bilang ng mga namamatay ay bumaba sa pagitan ng 1970s at 2000s.[34] Sa Australya, ang pagkamatay sa anaphylaxis na sanhi ng pagkain ay pangunahing nangyayari sa mga babae habang ang mga pagkamatay na sanhi ng kagat ng insekto ay pangunahing nangyayari sa mga lalaki.[10] Ang pagkamatay mula sa anaphylaxis ay pinaka-karaniwang naidudulot ng mga gamot.[10]
Kasaysayan
[baguhin | baguhin ang wikitext]Ang terminong "aphylaxis" ay ginawa ni Charles Richet noong 1902 at sa kalaunan ito ay pinalitan bilang "anaphylaxis" dahil mas magandang pakinggan.[11] Sa kalaunan siya ay binigyan ng parangal na Nobel Prize sa Medisina at Pisyolohiya para sa kanyang ginawa sa anaphylaxis noong 1913.[4] Ang mismong reaksiyon nito, gayunman, ay iniulat simula noong sinaunang panahon.[24] Ang termino ay nagmula sa wikang Griyego|mga salitang Griyego na ἀνά ana, laban, at φύλαξις phylaxis, proteksiyon.[35]
Pagsasaliksik
[baguhin | baguhin ang wikitext]Mayroong mga kasalukuyang isinasagawang mga pagsisikap upang bumuo ng epinephrine na maaaring ilagay sa ilalim ng dila (epinephrine sa ilalim ng dila) upang gamutin ang anaphylaxis.[10] Ang pag-iniksiyon sa ilalim ng balat ng anti-IgE na antibody na omalizumab ay pinag-aaralan bilang isang paraan ng pag-iwas ng muling pagbalik o pag-ulit, ngunit hindi pa inirerekomenda.[5][36]
Mga sanggunian
[baguhin | baguhin ang wikitext]- ↑ 1.0 1.1 Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. pp. 177–182. ISBN 0-07-148480-9.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ Oswalt ML, Kemp SF (2007). "Anaphylaxis: office management and prevention". Immunol Allergy Clin North Am. 27 (2): 177–91, vi. doi:10.1016/j.iac.2007.03.004. PMID 17493497.
Clinically, anaphylaxis is considered likely to be present if any one of three criteria is satisfied within minutes to hours
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ 3.00 3.01 3.02 3.03 3.04 3.05 3.06 3.07 3.08 3.09 3.10 3.11 Simons FE (2009). "Anaphylaxis: Recent advances in assessment and treatment" (PDF). J. Allergy Clin. Immunol. 124 (4): 625–36, quiz 637–8. doi:10.1016/j.jaci.2009.08.025. PMID 19815109. Inarkibo mula sa orihinal (PDF) noong 2013-06-27. Nakuha noong 2012-07-07.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ 4.00 4.01 4.02 4.03 4.04 4.05 4.06 4.07 4.08 4.09 4.10 4.11 4.12 4.13 4.14 Marx, John (2010). Rosen's emergency medicine: concepts and clinical practice 7th edition. Philadelphia, PA: Mosby/Elsevier. p. 15111528. ISBN 9780323054720.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ 5.00 5.01 5.02 5.03 5.04 5.05 5.06 5.07 5.08 5.09 5.10 5.11 5.12 5.13 5.14 5.15 5.16 5.17 5.18 5.19 5.20 5.21 5.22 5.23 5.24 Simons, FE; World Allergy, Organization (2010 May). "World Allergy Organization survey on global availability of essentials for the assessment and management of anaphylaxis by allergy-immunology specialists in health care settings" (PDF). Annals of allergy, asthma & immunology : official publication of the American College of Allergy, Asthma, & Immunology. 104 (5): 405–12. PMID 20486330. Inarkibo mula sa orihinal (PDF) noong 2012-04-26. Nakuha noong 2012-07-07.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ 6.0 6.1 6.2 6.3 Sampson HA, Muñoz-Furlong A, Campbell RL; atbp. (2006). "Second symposium on the definition and management of anaphylaxis: summary report—Second National Institute of Allergy and Infectious Disease/Food Allergy and Anaphylaxis Network symposium". J. Allergy Clin. Immunol. 117 (2): 391–7. doi:10.1016/j.jaci.2005.12.1303. PMID 16461139.
{{cite journal}}: Explicit use of et al. in:|author=(tulong); Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ 7.0 7.1 7.2 Limsuwan, T; Demoly, P (2010 Jul). "Acute symptoms of drug hypersensitivity (urticaria, angioedema, anaphylaxis, anaphylactic shock)" (PDF). The Medical clinics of North America. 94 (4): 691–710, x. PMID 20609858. Inarkibo mula sa orihinal (PDF) noong 2012-04-26. Nakuha noong 2012-07-07.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ 8.0 8.1 8.2 8.3 8.4 8.5 Brown, SG; Mullins, RJ, Gold, MS (2006 Setyembre 4). "Anaphylaxis: diagnosis and management". The Medical journal of Australia. 185 (5): 283–9. PMID 16948628.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ 9.0 9.1 9.2 9.3 9.4 Triggiani, M; Patella, V, Staiano, RI, Granata, F, Marone, G (2008 Sep). "Allergy and the cardiovascular system". Clinical and experimental immunology. 153 Suppl 1: 7–11. PMC 2515352. PMID 18721322.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ 10.00 10.01 10.02 10.03 10.04 10.05 10.06 10.07 10.08 10.09 10.10 10.11 10.12 10.13 10.14 10.15 10.16 10.17 10.18 10.19 10.20 10.21 10.22 10.23 10.24 10.25 Lee, JK; Vadas, P (2011 Jul). "Anaphylaxis: mechanisms and management". Clinical and experimental allergy : journal of the British Society for Allergy and Clinical Immunology. 41 (7): 923–38. PMID 21668816.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ 11.0 11.1 11.2 11.3 11.4 11.5 11.6 Boden, SR; Wesley Burks, A (2011 Jul). "Anaphylaxis: a history with emphasis on food allergy". Immunological reviews. 242 (1): 247–57. PMID 21682750.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Worm, M (2010). "Epidemiology of anaphylaxis". Chemical immunology and allergy. 95: 12–21. PMID 20519879.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ 13.0 13.1 editors, Marianne Gausche-Hill, Susan Fuchs, Loren Yamamoto, (2007). The pediatric emergency medicine resource (ika-May rebisyon, ika-4 na edisyon (na) edisyon). Sudbury, Mass.: Jones & Bartlett. p. 69. ISBN 9780763744144.
{{cite book}}:|last=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: extra punctuation (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Dewachter, P; Mouton-Faivre, C, Emala, CW (2009 Nobyembre). "Anaphylaxis and anesthesia: controversies and new insights". Anesthesiology. 111 (5): 1141–50. doi:10.1097/ALN.0b013e3181bbd443. PMID 19858877.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ patnugot, Mariana C. Castells, (2010). Anaphylaxis and hypersensitivity reactions. New York: Humana Press. p. 223. ISBN 9781603279505.
{{cite book}}: CS1 maint: date auto-translated (link) CS1 maint: extra punctuation (link) CS1 maint: multiple names: mga may-akda (link) - ↑ 16.0 16.1 16.2 Volcheck, Gerald W. (2009). Clinical allergy : diagnosis and management. Totowa, N.J.: Humana Press. p. 442. ISBN 9781588296160.
{{cite book}}: CS1 maint: date auto-translated (link) - ↑ 17.0 17.1 Drain, KL; Volcheck, GW (2001). "Preventing and managing drug-induced anaphylaxis". Drug safety : an international journal of medical toxicology and drug experience. 24 (11): 843–53. PMID 11665871.
{{cite journal}}: CS1 maint: date auto-translated (link) - ↑ Klotz, JH; Dorn, PL, Logan, JL, Stevens, L, Pinnas, JL, Schmidt, JO, Klotz, SA (2010 Hunyo 15). ""Kissing bugs": potential disease vectors and cause of anaphylaxis". Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. 50 (12): 1629–34. PMID 20462351.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Bilò, MB (2011 Jul). "Anaphylaxis caused by Hymenoptera stings: from epidemiology to treatment". Allergy. 66 Suppl 95: 35–7. PMID 21668850.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Cox, L; Larenas-Linnemann, D, Lockey, RF, Passalacqua, G (2010 Mar). "Speaking the same language: The World Allergy Organization Subcutaneous Immunotherapy Systemic Reaction Grading System". The Journal of allergy and clinical immunology. 125 (3): 569–74, 574.e1-574.e7. PMID 20144472.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Bilò, BM; Bonifazi, F (2008 Aug). "Epidemiology of insect-venom anaphylaxis". Current opinion in allergy and clinical immunology. 8 (4): 330–7. PMID 18596590.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ 22.0 22.1 22.2 22.3 22.4 22.5 Khan, BQ; Kemp, SF (2011 Aug). "Pathophysiology of anaphylaxis". Current opinion in allergy and clinical immunology. 11 (4): 319–25. PMID 21659865.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ 23.0 23.1 23.2 Lieberman P (2005). "Biphasic anaphylactic reactions". Ann. Allergy Asthma Immunol. 95 (3): 217–26, quiz 226, 258. doi:10.1016/S1081-1206(10)61217-3. PMID 16200811.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ 24.0 24.1 24.2 24.3 Ring, J; Behrendt, H, de Weck, A (2010). "History and classification of anaphylaxis" (PDF). Chemical immunology and allergy. 95: 1–11. PMID 20519878.
{{cite journal}}: CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ "Emergency treatment of anaphylactic reactions – Guidelines for healthcare providers" (PDF). Resuscitation Council (UK). 2008. Nakuha noong 2008-04-22.
{{cite web}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) - ↑ Simons, KJ; Simons, FE (2010 Aug). "Epinephrine and its use in anaphylaxis: current issues". Current opinion in allergy and clinical immunology. 10 (4): 354–61. PMID 20543673.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Mueller, UR (2007 Aug). "Cardiovascular disease and anaphylaxis". Current opinion in allergy and clinical immunology. 7 (4): 337–41. PMID 17620826.
{{cite journal}}: Check date values in:|date=(tulong) - ↑ Sicherer, SH; Simons, FE, Section on Allergy and Immunology, American Academy of, Pediatrics (2007 Mar). "Self-injectable epinephrine for first-aid management of anaphylaxis". Pediatrics. 119 (3): 638–46. PMID 17332221.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Sheikh A, Ten Broek V, Brown SG, Simons FE (2007). "H1-antihistamines for the treatment of anaphylaxis: Cochrane systematic review". Allergy. 62 (8): 830–7. doi:10.1111/j.1398-9995.2007.01435.x. PMID 17620060.
{{cite journal}}: Unknown parameter|month=ignored (tulong)CS1 maint: date auto-translated (link) CS1 maint: multiple names: mga may-akda (link) - ↑ 30.0 30.1 Martelli, A; Ghiglioni, D, Sarratud, T, Calcinai, E, Veehof, S, Terracciano, L, Fiocchi, A (2008 Aug). "Anaphylaxis in the emergency department: a paediatric perspective". Current opinion in allergy and clinical immunology. 8 (4): 321–9. PMID 18596589.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Harris, edited by Jeffrey; Weisman, Micheal S. (2007). Head and neck manifestations of systemic disease. London: Informa Healthcare. p. 325. ISBN 9780849340505.
{{cite book}}:|first=has generic name (tulong)CS1 maint: date auto-translated (link) - ↑ editor, Mariana C. Castells, (2010). Anaphylaxis and hypersensitivity reactions. New York: Humana Press. p. 223. ISBN 9781603279505.
{{cite book}}:|last=has generic name (tulong)CS1 maint: date auto-translated (link) CS1 maint: extra punctuation (link) CS1 maint: multiple names: mga may-akda (link) - ↑ Koplin, JJ; Martin, PE, Allen, KJ (2011 Oct). "An update on epidemiology of anaphylaxis in children and adults". Current opinion in allergy and clinical immunology. 11 (5): 492–6. PMID 21760501.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ Demain, JG; Minaei, AA, Tracy, JM (2010 Aug). "Anaphylaxis and insect allergy". Current opinion in allergy and clinical immunology. 10 (4): 318–22. PMID 20543675.
{{cite journal}}: Check date values in:|date=(tulong)CS1 maint: multiple names: mga may-akda (link) - ↑ "anaphylaxis". merriam-webster.com. Nakuha noong 2009-11-21.
{{cite web}}: CS1 maint: date auto-translated (link) - ↑ Vichyanond, P (2011 Sep). "Omalizumab in allergic diseases, a recent review". Asian Pacific journal of allergy and immunology / launched by the Allergy and Immunology Society of Thailand. 29 (3): 209–19. PMID 22053590.
{{cite journal}}: Check date values in:|date=(tulong)
